今回も心臓の病気として多くの人が患う「狭心症」について説明いたします。今回は、特に”カテーテル治療”についてです。
ここでは、緊急を要さない「安定狭心症」の治療について説明します。緊急を要する「不安定狭心症」や「心筋梗塞」の治療については別で扱います。「安定狭心症」と「緊急を要する不安定狭心症と心筋梗塞」は全く別物なので。
前回の記事では、症状、原因や検査について書いてます。ぜひ参考にしていただければ幸いです。
👇狭心症のまとめ記事です。こちらを読めば大体わかるようになっています。ぜひ参考にしていただければ幸いです。

私は10年以上循環器専門医として診療を行なっています。
資格としては、
「循環器専門医」:心臓全般の専門的知識を有する医師
「心血管インターベンション治療学会専門医」:心臓や血管のカテーテル治療を専門的に行える医師
などの心臓や血管の病気を治療するエキスパートとしても働いております。
インターネットには「狭心症」に対する数多くのホームページがありますが、私の経験から患者さんが疑問に思う点などを踏まえながら、患者さん目線に立って説明していきたいと思います。
カテーテル検査が必要になるとき
前回の記事にも書きましたが、緊急を要さない「安定狭心症」の場合は以下の様になります。
まずは薬物治療を開始する。
しかし、お薬を4〜8週間継続しても症状が持続する、改善しない場合は、担当医師とよく相談しカテーテル検査や治療をするかどうか決定します。
しかし、以下の場合はできるだけ早期にカテーテル検査が必要になります。
心筋梗塞への進展が予想される病態→今にも血管が詰まりそうな場合
左主幹部(LMCA)の病変→致命的な場所に狭窄が存在する場合
進行した腎臓病あるいは心不全・左室機能不全を伴う場合
非侵襲的画像検査で診断またはリスク評価ができない場合
安定狭心症と言っても、薬が効果なかったり、今にも詰まりそうだったり、致命的な部位(LMCA)にあったり、腎臓が悪かったり、CTやシンチでよくわからない結果であったりする場合は担当医とよく相談してカテーテル検査を受けましょう。
カテーテル検査および治療の実際
カテーテル検査が必要になった場合について説明します。
検査および治療前
入院で検査を行う病院が大部分だと思います。理由は、検査といえども、0.1~0.2%の割合で重篤な合併症(死亡、心筋梗塞、脳梗塞)を発症するリスクがあるからです。1000回検査をして1〜2人でよくない事故が起こるという確率です。
検査前日に入院し、医師から説明され同意書にサインを求められます。また、看護師などから検査当日の流れについて説明があります。
検査および治療当日
検査当日は、絶食で点滴が開始されます。腎臓が悪い人は前日から点滴を行うことがあります。腎臓が悪くならない様に予防処置として点滴が必要になります。
なお、治療前ですと、「バイアスピリン」および「プラビックス(クロピドグレル)」あるいは「エフィエント(プラスグレル)」というお薬を2種類飲む必要があります。これらは血をサラサラにするお薬で、カテーテルやステントなど異物を血管の中に通したり留置したりするので必要になります。
そして、カテーテル検査室に向かいます。
カテーテル検査は下の写真のようなところが多いです。医師は清潔なガウンを着ています。
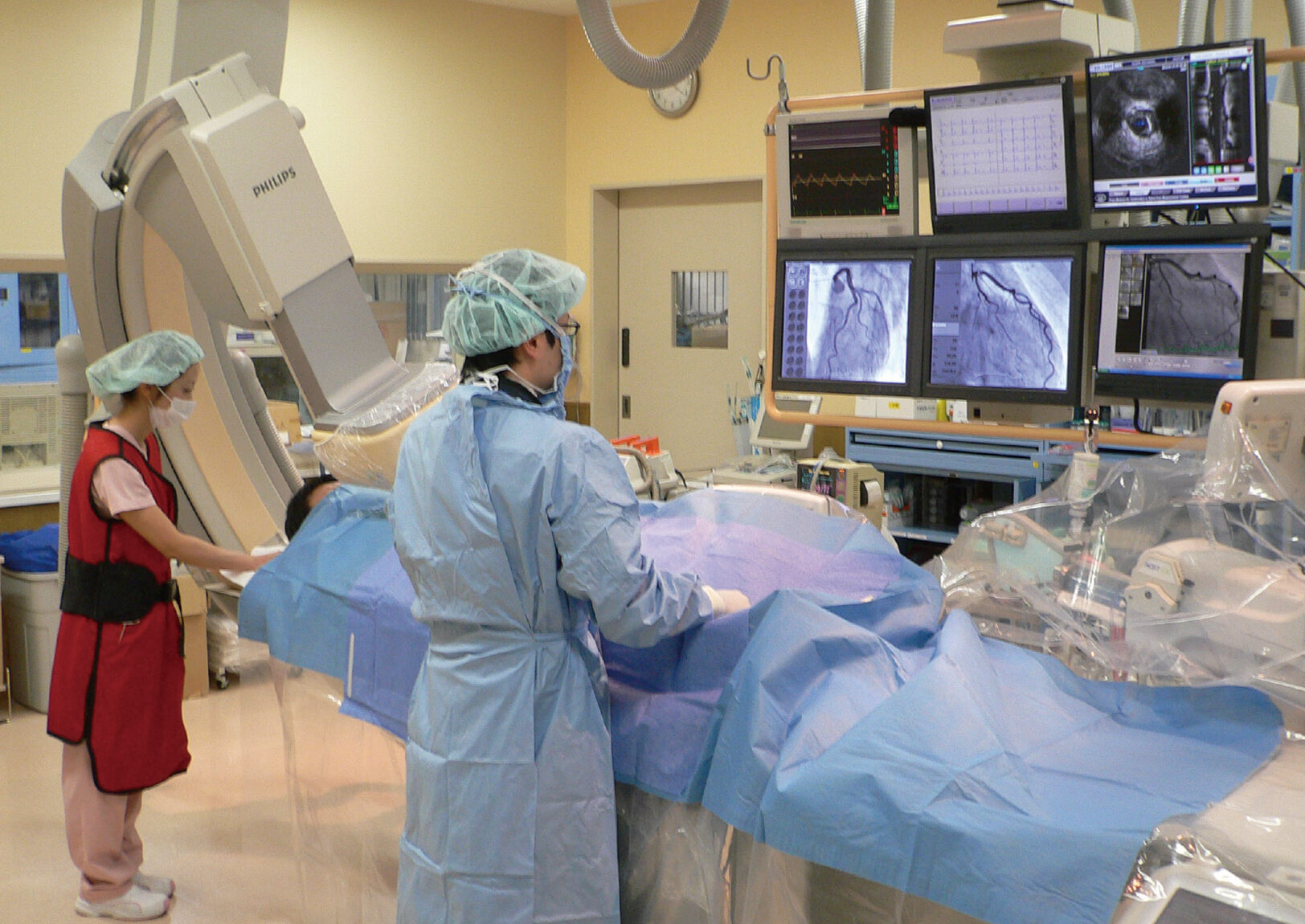
多くの場合、局所麻酔で行いますので、患者さんは意識があります。我々医療者が会話しているのが聞こえます。場合によっては、緊迫感が伝わるかもしれません。
「あっ!」とか「しまった!」とかは絶対言わないようにしています。
カテーテル挿入部位
カテーテル挿入部位は大きく二つに分かれます。
橈骨動脈と大腿動脈です。
橈骨動脈
橈骨動脈は手首の親指側を通る動脈です。現在、カテーテル検査および治療の主流となっています。
下図の写真は橈骨動脈からカテーテルを挿入しています。
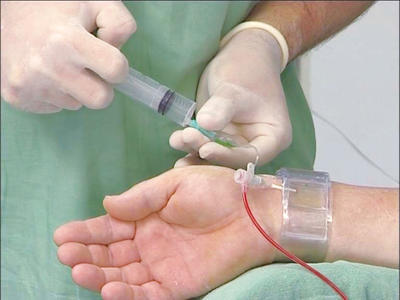
止血が橈骨動脈が楽です。大腿動脈だと血が止まりにくいので長時間の安静が必要になりますが、橈骨動脈は上の写真にもあるようにバンドで押さえるだけで止血できます。ただし、痛みはあります。
大腿動脈と比較して橈骨動脈は細いので、カテーテルが挿入できないこともあります。さらに、複雑なカテーテルの機器が使えないこともあります。
大腿動脈
大腿動脈は、鼠径部すなわち脚の付け根部分の動脈のことを言います。下の図の動脈です。
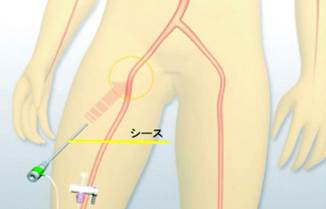
太い血管なので止血がしにくいです。腫れ上がったり、出血が続いたり合併症が橈骨動脈と比較して多いです。
橈骨動脈と比較して太いので、さまざまなカテーテルの道具が使えます。
カテーテル検査および治療の実際
カテーテルとは、細長いホースのような管のことをいいます。直径2-3mm程度の細い管を動脈に挿入しカテーテルを心臓まで進めます。
言葉で説明するよりTERUMO社のYoutubeが非常にわかりやすいですので、百聞は一見にしかずでご覧ください。
カテーテル検査では、造影剤という特殊な薬剤を使って心臓の血管を描出します。カテーテルを心臓の血管(冠動脈)の入り口に挿入し、造影剤を注入すると下の図のように心臓の血管が描出されどこが悪いのか判明します。
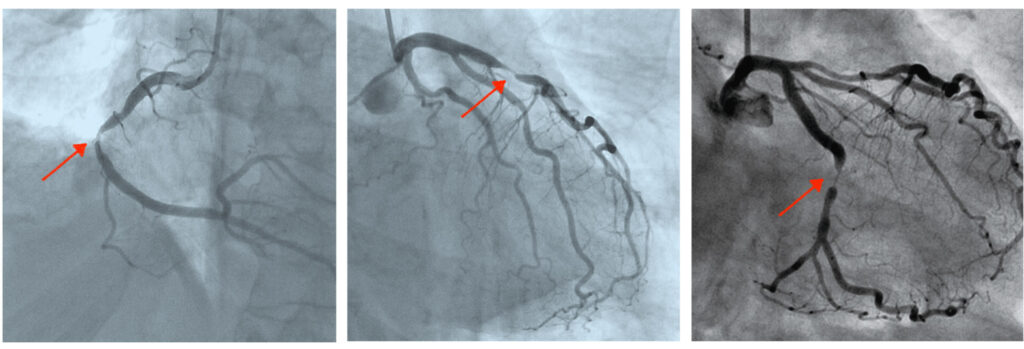
実例
実際の動画です。赤矢印の部分に狭窄を認めます。ここが原因で血の流れが妨げられ症状が出ています。
狭窄部位にステントを置いた後の造影検査の様子です。前の動画で細かった部分がステントによって押し広げられ綺麗に修復されています。1〜2時間程度で終わります。
治療の最終形としては、上記のようにステントと呼ばれる金属を留置する場合が多いです。ただ、最近ではステントを留置せずに特殊なバルーン(風船)で広げるだけで終了する場合、ロータブレータと呼ばれるドリルで削る場合などステントを留置せずに終了する場合もあります。どのような治療法がいいのか、検査や治療をしながら判断するので、多くの場合、手術中にさまざまな方針が決定されます。
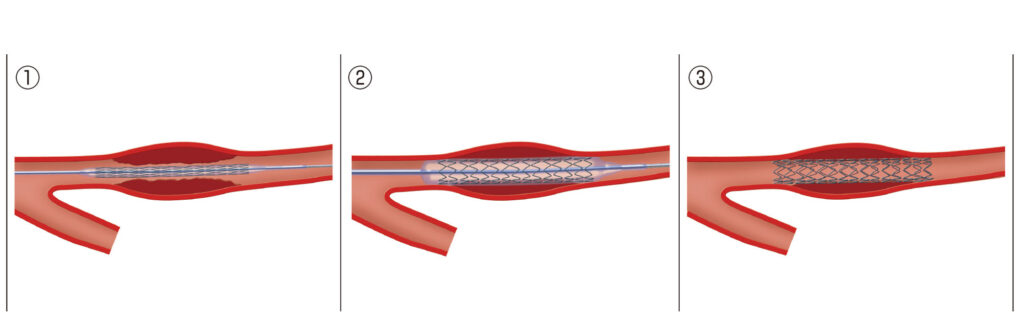
ステントのサイズや長さなども、検査や治療中に精密な機器を用いて測定するので事前に予想はするものの、実際にやってみながら計測し判断していくことになります。
ステントの種類と再狭窄について
ステントは留置したら一生そのままです。取り出すことは不可能です。
種類は大きく二つに分かれて「ベアメタルステント」と「薬剤溶出性ステント」があります。
「薬剤溶出性ステント」は、金属でできたステントの周囲に再び狭窄しないように特殊な薬が塗布されています。この薬剤により、ステント留置部の再狭窄率を5%前後に抑えています。つまりは、5%前後はステントを留置しても再狭窄してしまうことになります。
再狭窄した場合は、ステントは取ることができないので、再度細くなった部分を特殊なバルーン(風船)で広げることになります(ステント再狭窄に対する治療は別途ブログにしたいと思います)。
「ベアメタルステント」は、薬剤が塗っていないステントです。今では、ほぼ使うシーンがなくなってしまいました。理由は、再狭窄率が30%前後もあったからです。
ステントに再狭窄しないようにする薬剤が塗布されている。
薬剤溶出性ステントは再狭窄率が5%前後。
検査および治療後
検査や治療に使用したカテーテルは処置後に速やかに抜去することが多いです。
検査および治療後は、自室に戻っていただき安静に過ごしていただきます。
その日は、心電図をつけたり、点滴をしたり、注意深く観察されながら止まっていただくことになります。
そして、翌日や翌々日に安全が確認されたら退院となるケースがほとんどです。
万が一、胸が痛くなったり、気持ちが悪くなったり、冷や汗をかいたりしたら、速やかに看護師か医師にお知らせください。よくないことが起きている可能性がありますので。
退院後
退院後は、定期的に主治医の外来に通院することが多いと思います。
決められた薬剤をきちんと服用してください。
特に血をサラサラにする抗血栓薬は、勝手にやめると治療したところが急激に悪化することがありますので、絶対にご自身の判断でやめてはいけません。場合によっては、死に至るケースもあります。
治療後のカテーテル検査について
昔、といっても2010年代までは、カテーテル治療後の6〜12か月後に治療した部位が大丈夫かどうか、カテーテル検査で確認をしている「風習」が日本全国どの病院でも見られました。「フォローアップカテーテル検査」と呼んでいます。治療した患者さんの多くが、この検査を受けておられました。
カテーテル検査といえど、0.1〜0.2%の確率で重篤な事故が起こり得ますから簡単なことではありません。
最近の研究などから、カテーテル治療後の「ルーチン」カテーテル検査はベネフィットが少なくリスクが高いということがわかり、ガイドラインでは「ルーチンではカテーテル検査は行わない」と記載されています。治療した部位が悪くなっているかどうかは、CTでもわかることが多いですので、まずはCTということになります。
万が一、再発が疑われた場合、再カテーテル検査を行う前にまずCT検査を検討する。
まとめ
昔は「狭ければステントを入れて広げとこう」とか「とりあえずカテーテル検査」とか「カテーテル検査や治療ありき」の風潮が強かったです。
いまでは、さまざまなエビデンスが蓄積され、カテーテル検査や治療そのもののリスクを凌駕するベネフィットがあるのかどうか慎重に検討されて検査や治療を行うことになっています。
大部分の医師は、このようなエビデンスを熟知しガイドラインに沿って治療に当たっていると思いますが、目先の治療数や自分の経験を重視するがあまりカテーテル検査や治療を勧めてくる場合も絶対ないとはいえません。
ご自身やご家族のためにも、病気のことをある程度は理解する必要があると思います。全てを医師任せではいけません。
主治医や担当医とよく相談し、カテーテル検査や治療を受けるかどうかご自身で判断してください。そのためにこのブログが役立てば幸いです。
最後までお読みいただきありがとうございました。
👇つぎは「狭心症の予防法」についてです。ぜひ参考にしてください!

(参考)
冠攣縮性狭心症の診断と治療に関するガイドライン(2013年改訂版)
https://www.j-circ.or.jp/cms/wp-content/uploads/2020/02/JCS2013_ogawah_h.pdf
慢性冠動脈疾患診断ガイドライン(2018年改訂版)
https://www.j-circ.or.jp/cms/wp-content/uploads/2020/02/JCS2018_yamagishi_tamaki.pdf
2022 年 JCS ガイドライン フォーカスアップデート版 安定冠動脈疾患の診断と治療
https://www.j-circ.or.jp/cms/wp-content/uploads/2022/03/JCS2022_Nakano.pdf










コメント